Krankheiten
Krankheiten nehmen zu
Die Versorgung der Bevölkerung mit Nahrungsmitteln hat sich in den letzten Jahrzehnten immer mehr verbessert. Heute erhalten wir alles, was wir benötigen, auf dem Markt. Trotzdem gibt es mit Hinblick auf eine gesunde Ernährung Mängel.
Dies belegen unter anderem die steigenden Kosten im Gesundheitswesen. Die Anzahl der Totesfälle durch Herz-Kreislauf-Erkrankungen nehmen stetig zu, ebenso die Häufigkeit ernährungsbedingter Krebsarten, wie z.B. Magen- und Darmkrebserkrankungen. Noch beunruhigender ist die steigende Tendenz der Anzahl an Fettleibigen, die sich in den letzten zehn Jahren VERDOPPELT hat [Organisation für wirtschaftliche Zusammenarbeit und Entwicklung (OECD)].
Mehr als 12 Millionen Kinder in der EU sind entweder übergewichtig oder stark übergewichtig [IASO/IOTF Bericht 2010].
Häufige Erkrankungen
Hier ein Überblick über die (häufigsten) ernährungsbedingten Krankheiten und Krankheiten, bei denen die Ernährung eine wichtige Rolle spielt:
Was ist das?
Die Adipositas ist das sogenannte (teilweise krankhafte) Übergewicht, welches Folgeerkrankungen wie Fettstoffwechselstörungen, Diabetes mellitus, Bluthochdruck, Gicht, Gallensteinleiden, Herz- u. Kreislauferkrankungen und andere hervorrufen kann oder mit bedingt. Übergewicht kann mit Hilfe des Body-Maß-Index (BMI) festgestellt werden.
Symptome
Folgende Symptome können einzeln oder kombiniert bei Adipositas auftreten:
- erhöhtes Körpergewicht
- BMI > 25 (leichtes Übergewicht) bzw. > 30 (krankhaftes Übergewicht)
- Broca-Übergewicht > 10% (Broca-Index: Berechnung erfolgt nach dem Schema Körpergröße in cm – 100 = Normalgewicht)
- Körperform Apfel- oder Birnentyp
- verringerte Leistungsfähigkeit und Ausdauer
- Kurzatmigkeit, Atemnot, kurzzeitig auch Atemstillstände
- verstärkte Schweißbildung
- überhöhte Gelenk- und Wirbelsäulenbelastung (schnellere Abnutzung/Überbeanspruchung)
Folgeerkrankungen
Fast jeder dritte Erwachsene und im Schnitt jedes fünfte Kind ist übergewichtig. Adipositas ist damit die häufigste Zivilisationserkrankung. Folgeerkrankungen können sein:
- Diabetes
- Angina pectoris, Herzinfarkt
- Bluthochdruck, Schlaganfall
- Fettstoffwechselstörungen
Ursachen
Ursachen sind Überernährung („Wohlstandsgesellschaft“), d.h. dem Körper wird mehr Energie zugeführt, als er braucht, falsche Ernährung, hormonelle Veränderungen und Bewegungsarmut. In selteneren Fällen ist Übergewicht auf genetische Veranlagung zurückzuführen. Eine wichtige Rolle spielt die Erziehung im Elternhaus, was das Essverhalten anbelangt. Studien belegen: Sind ein oder beide Elternteile übergewichtig, wird das Kind im überwiegenden Teil der Fälle ebenfalls übergewichtig. Der Spruch „Wes Brot man ißt, des Lied man singt“ kann gut umgedichtet werden in Wes Brot man ißt, des Leid/Figur man teilt.“
Ziel einer sinnvollen Diät ist nicht die radikale Gewichtsreduktion, sondern die langfristige Änderung der Ernährungs- und Lebensgewohnheiten. Radikalkuren, gleich welcher Art sind meistens nicht ungefährlich und führen im Nachhinein zu einer erneuten Gewichtszunahme („Jojo-Effekt“).
Was ist das?
Arteriosklerose (Gefäßverkalkung) entsteht durch Ablagerung in den Blutgefäßen. Dabei werden sogenannte Schaumzellen an der Gefäßinnenwand (Endothel) angelagert. Diese Schaumzellen sind durch Freie Radikale oxidiertes LDL-Cholesterin. Das Cholesterin wird benötigt, um z.B. Schäden im Endothel zu reparieren. Es dient somit als „Kit“ für die innere Gefäßschicht. Der Körper bildet zusätzlich über die Eiweißsynthese der Aminosäure Methionin das Stoffwechselprodukt „Homocystein“. Das Homocystein ist neben dem Quotienten aus LDL- und HDL-Cholesterin ein weiterer wichtiger Indikator für Arteriosklerose, da es die Oxidation des LDL begünstigt. Die Blutfette werden sozusagen „ranzig“.
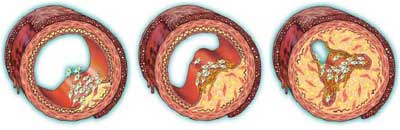
Symptome
Folgende Symptome können einzeln oder kombiniert bei Arteriosklerose auftreten:
- langwieriger fortschreitender Prozess mit Schädigung der Blutgefäßen
- in den Gefäßwänden kommt es zu Plaque und sogenannten Wandverdickungen
- die Blutgefäße werden zunehmend verengt bis zum Verschluss (Thrombose)
- lösst sich das Blutgerinnsel (Thrombus), kann es zur Embolie (plötzliche Gefäßverstopfung) kommen
- je nach Lokalisation der Embolie oder der Thrombose spricht man von Herzinfarkt, Lungenembolie und Schlaganfall
Ursachen
Rauchen, Bluthochdruck, zu hohe Blutfettwerte durch fett- und cholesterinreiche Ernährung, Übergewicht, Bewegungsmangel, Diabetes mellitus Typ 2, Infektionen, Stress, Hormone begünstigen Arteriosklerose, da sie auch gleichzeitig einen erhöhten Homocysteinspiegel und die vermehrte Bildung Freier Radikale begünstigen. Diese wiederum sind für die Bildung von Schaumzellen, also von „Plaque“ablagerungen in den Blutgefäßen, verantwortlich. Liegt eine familiäre Häufigkeit vor ist ein Erbgang wahrscheinlich.
Eine Beseitigung und/oder Behandlung dieser Risikofaktoren kann Arteriosklerose vorbeugen bzw. die Rückbildung von Ablagerungen in den Gefäßwänden bewirken.
Was ist das?
Bluthochdruck ist eine sehr weit verbreitete Volkskrankheit. Fast die Hälfte der Bevölkerung ab dem 50. Lebensjahr hat erhöhte Werte. Dabei ist Hypertonie ein Risiko für Erkrankungen der Gefäße, des Herzens oder der Niere.
Unter Bluthochdruck versteht man eine chronische abnorme Erhöhung des arteriellen Blutdrucks auf mindestens 140 mm/Hg des systolischen Werts und/ oder auf 90 mm/Hg des diastolischen Werts.
Wichtig ist, dass der Blutdruck mehrfach und in Ruhe gemessen wurde. Der normale Wert liegt bei ungefähr 120 zu 80 mm/Hg.
Symptome
Bei einer Hypertonie müssen nicht immer zwingend Symptome auftreten, deshalb kann eine solche Erkrankung auch oft jahrelang unentdeckt bleiben. Die Gefahr eines chronisch erhöhten Blutdrucks ist, dass es mit der Zeit zu Organveränderungen kommt, die zu schweren Komplikationen wie Herzinfarkt, Schlaganfall oder Nierenversagen führen können.
Einige charakteristische Beschwerden könnten z.B. sein:
- Kopfschmerzen
- Sehstörungen
- Schmerzen in der Herzgegend
- Atemnot bei Belastung
- Nervosität
- Hitzegefühl
- Schweißausbrüche
- Müdigkeit
- Leistungsminderung
Ursachen
Bei den Ursachen unterscheidet man zwischen einer primären (essentiellen) und der sekundären Hypertonie. Die primäre Hypertonie tritt zu ca. 90% auf. Von ihr spricht man, wenn der zu hohe Blutdruck die eigentliche Erkrankung ist. Die Ursachen hierfür sind weitgehend unbekannt. Man geht aber davon aus, das eine erbliche Vorbelastung der Betroffenen sowie verschiedene exogene Faktoren, also z.B. Übergewicht, Alkohol, Stress, mangelnde Bewegung usw., das Risiko erhöhen, an Bluthochdruck zu erkranken.
Die sekundäre Hypertonie entwickelt sich aus einer anderen Grunderkrankung heraus, die wiederum durch die Organveränderungen zustande kommt. Solche Erkrankungen können z.B. Übergewicht, Diabetes oder auch eine Störung des Fettstoffwechsels sein.
Auch einige Medikamente (Antibabypille, Antirheumatika, Cortisonpräparate) können den Blutdruck erhöhen.
Folgeerkrankungen
Faktoren, die das Risiko einer Hypertonie steigern, sind v. a. Rauchen, Bewegungsmangel, sehr salzreiche Ernährung und Diabetes.
Was ist das?
Zu den chronisch entzündlichen Darmerkrankungen zählen Morbus Crohn, Colitis Ulcerosa und Zöliakie (Sprue).
Morbus Crohn (Enteritis regionalis, narbenbildende Enteritis)
Unter Morbus Crohn versteht man eine schubweise verlaufende, chronisch entzündliche Darmerkrankung, die sich auf alle Abschnitte des Magen- Darm- Trakts ausweiten kann, am häufigsten aber im Bereich des Dünndarms lokalisiert wird. Vor allem jüngere Menschen, Männer und Frauen gleichermaßen, sind davon betroffen. Die Erkrankung ist jedoch nicht heilbar, es können nur die Beschwerden gelindert werden.
Eine weitere Erkrankung des Darms ist die Colitis Ulcerosa. Sie ähnelt dem Morbus Crohn in einigen Dingen, weshalb beide Erkrankungen manchmal schwer voneinander zu unterscheiden sind.
Colitis Ulcerosa
Colitis Ulcerosa ist eine chronische Entzündung des Dickdarms. Betroffen sind hier hauptsächlich die oberen Schleimhautschichten des Dickdarms, in denen sich gleichzeitig entzündliche Geschwüre bilden, die auch bluten. Besonders jüngere Menschen zwischen dem 20. und 40. Lebensjahr leiden an dieser Erkrankung. Frauen sind dabei etwas häufiger betroffen als Männer. Bei einem langjährigen Bestehen von Colitis Ulcerosa steigt das Risiko, an Darmkrebs zu erkranken.
Symptome
Morbus Crohn
Morbus Crohn verläuft schubweise, d.h. es findet ein Wechsel zwischen akuten und beschwerdefreien Phasen statt. In einer Akutphase kann es zu Durchfall (3- 6 mal pro Tag), Schmerzen vom Mittelbauch bis zu rechten Unterbauch, leichtem Fieber, Appetitlosigkeit und einem allgemeinen Krankheitsgefühl kommen. Typisch ist auch eine rasche Gewichtsabnahme, die aufgrund der gestörten Aufnahme der Nährstoffe entsteht. Da die Erkrankung schleichend beginnt und viele Betroffene deshalb über einen längeren Zeitraum nur geringe Beschwerden haben, kann es oft Jahre dauern, bis die Krankheit erkannt wird.
Colitis Ulcerosa
Colitis Ulcerosa ist eine schwere Erkrankung, die in Schüben verläuft. Während in den beschwerdefreien Phasen ein relativ normales Leben möglich ist, kann es in den Akutphasen zu schmerzhaften Symptomen kommen, die, abhängig von der Ausbreitung der Entzündung, unterschiedlich stark sein können:
- blutige und schleimige Durchfälle (20 bis 30mal am Tag)
- Schmerzen vor oder nach der Entleerung
- krampfartige Schmerzen im Unterbauch und im Bereich des Dickdarms
- Gewichtsabnahme
- Fieber
- eher selten treten Entzündungen der Gelenke, der Haut oder der Augen auf
Ursachen
Die Ursachen für die Entstehung der Entzündungen sind relativ unbekannt. Man nimmt aber an, dass Morbus Crohn und Colitis Ulcerosa zu den Autoimmunerkrankungen gehören.
Was ist das?
Diabetes ist eine chronische Stoffwechselerkrankung, wobei besonders der Kohlenhydratstoffwechsel gestört ist. Erkennbar ist Diabetes an den erhöhten Blutzuckerwerten. Der Begriff kommt aus dem griechischen und bedeutet soviel wie „honigsüßer (Durch-)Fluss“. Damit ist der bei überzuckerten Patienten zuckerhaltige und damit süße Urin gemeint. Sobald die Blutzuckerkonzentration über 160 – 180 mg/dl Blut liegt, ist die Nierenschwelle überschritten und der Zucker wird über den Urin ausgeschieden.
Das blutzuckersenkende Hormon Insulin, welches in der Bauchspeicheldrüse gebildet wird, fehlt teilweise bzw. ganz oder ist nicht ausreichend wirksam. Das Insulin ist dafür verantwortlich, dass der Zucker (Glucose) vom Blut in die Zellen geschleust wird. Es schließt die Zellen sozusagen auf, so dass der Zucker in die Zellen eintreten kann. Ist das Insulin jedoch nicht mehr oder nicht ausreichend vorhanden, weil die Bauchspeicheldrüse es nicht mehr produziert, oder ist die Zelle gegen das Insulin resistent geworden, so dass es an den Rezeptoren nicht mehr wirkt, kann kein Zucker mehr in die Zellen gelangen. Dadurch muss die Bauchspeicheldrüse noch mehr Insulin produzieren, wodurch ein Heißhungergefühl ausgelöst wird und der Betroffene wieder etwas essen muss.
Unterteilt wird der Diabetes in vier verschiedene Formen, wobei die Klassifikation nach der Entstehung vorgenommen wird:
- Typ-1-Diabetes: der sogen. „Jugend-Diabetes“. Hier spielen Erbfaktoren eine große Rolle, d.h. der Typ-1-Diabetes wird immunologisch vermittelt und hat keine erkennbaren Ursachen.
- Typ-2-Diabetes: die häufigste Form von Diabetes, der sogen. „Altersdiabetes“. Hierbei handelt es sich um eine Erkrankung aufgrund einer schlechten Lebensweise, d.h. der Typ-2-Diabetes ist meist angegessen. Er tritt häufig auf infolge Übergewicht, falscher Ernährung und Bewegungsmangel. Die Vererbbarkeit ist sehr groß. Liegen familiäre Risiken vor, werden diese durch schlechte Lebensgewohnheiten noch verstärkt.
- Schwangerschaftsdiabetes: dieser Diabetes tritt vereinzelt als sogen. Schwangerschaftsgestose (Gestose = schwangerschaftsbedingte Erkrankung der Mutter) auf.
- sonstige Diabetestypen: können z.B. auftreten durch Infektionen, Drogen oder Chemikalien, sonstige Gendefekte oder chronischer Pankreatitis (= Entzündung der Bauchspeicheldrüse).
Symptome
Die Symptome bei einer Diabetes (Überzucker) sind:
- im Anfangsstadium: ständiges Durstgefühl und häufiges Urinieren – der Körper versucht noch den Blutzucker über die Nieren abzubauen und auszuschwemmen, daher ist der Zucker im Urin nachweisbar
- erhöhte Blutzuckerwerte (nücherne Messung: > 120mg/dl Blut, > 6,7mmol/l; 2 Stunden nach einer Mahlzeit: > 180mg/dl Blut, > 10mmol/l)
- Hautjucken
- Abgeschlagenheit und Müdigkeit
- Infektanfälligkeit
- Sehstörungen und Wadenkrämpfe durch Störungen im Elektrolyt- und Flüssigkeitshaushalt
- bei Typ-1-Diabetikern häufig schweres Krankheitsbild bis hin zum diabetischen Koma mit Austrocknung des Körpers und starker Übersäuerung des Blutes; häufige Anzeichen sind auch Bauchschmerzen, Übelkeit, Erbrechen und Bewusstlosigkeit
- Müdigkeit
- Typ-2-Diabetes wird meist eher zufällig diagnostiziert. Er entwickelt sich über Jahre hinweg oftmals schleichend und unbemerkt. Häufig sind jedoch schon bei der Diagnose ernsthafte Organschädigungen eingetreten.
Ursachen
Beim Typ-1-Diabetes ist die Ursache ein absoluter Insulinmangel, hervorgerufen durch eine Zerstörung der Betazellen in den Langerhans’schen Inseln der Bauchspeicheldrüse. Diese Zellen sind für die Insulinproduktion verantwortlich. Sie werden aufgrund einer Autoimmunerkrankung zerstört. Die Ursachen für Typ-2-Diabetes liegen symptomatisch zum einen in einer Störung der Insulinbildung, zum anderen in einer Insulinresistenz. Letztere ist einerseits genetisch festgelegt, wird jedoch durch äußere Einflüsse wie fett- und zuckerreiche Ernährung, Übergewicht (Abnehmen ohne Diät notwendig) und Bewegungsmangel noch verstärkt.
Dabei sind über 80% der Patienten übergewichtig. Mehr Bewegung, die Reduzierung des Körpergewichts und die gesunde Ernährungsumstellung helfen daher den Patienten, den Blutzuckerspiegel besser kontrollieren und damit den Lebensstandard verbessern zu können.
Folgen
Makroangiopathien (Schädigung der großen Blutgefäße)
- hoher Blutdruck (Hypertonie)
- Herzkranzgefäßverengung / Herzinfarkt
- Durchblutungsstörungen an den Beinen (und daraus resultierend Absterben des Gewebes; diabetischer Fuß)
- Schlaganfall
Mikroangiopathien (Schädigung der kleinen Blutgefäße)
- Funktionsstörungen der Niere / Niereninsuffizienz
- Veränderung der Netzhaut des Auges (Retinopathie)
- Taubheitsgefühl, Kribbeln in den Beinen (Neuropathie, neuropathischer diabetischer Fuß), bis hin zum völligen Verlust von Empfindungen am Fuß; die Haut wird spröde und rissig (Pergamenthaut, Hornhautbildung); Wunden werden nicht bemerkt und sind deshalb nicht versorgt; kleine Wunden können sich entzünden und es kann zu schwerwiegenderen, bis auf die Knochen reichenden Geschwüren kommen, dem sogen. diabetischen Fuß.
- Störungen der Nerven, welche die inneren Organe versorgen (autonome Neuropathien), wovon alle Organe betroffen sein können (Blase: Entleerungsstörungen, Sexualorgane: erektile Dysfunktionen, Magen-Darm-Trakt: Übelkeit, Herz: Unruhe, Herzklopfen oder unregelmäßiger Herzschlag usw.)
Bei Unterzuckerung
Schädigung des zentralen Nervensystems / der Gehirnzellen, da zu geringe Versorgung mit Glucose bzw. Energie. Blutzuckerspiegel soweit wie möglich zu normalisieren. Der Therapieerfolg ist entscheidend vom Betroffenen abhängig.


